糖尿病の急性合併症には高血糖をきたす糖尿病ケトアシドーシス、高浸透圧高血糖症候群があります。どちらも緊急の治療が必要となる合併症です。
また、糖尿病で血糖コントロールが悪いと、感染症にもかかりやすくなります。感染症も、たかが風邪と侮っていると重症化することもあるので要注意です。
このように、糖尿病ではさまざまな急性合併症を引き起こすリスクが高くなります。
今回は、糖尿病の急性合併症の種類や症状・治療・予防方法について詳しくみていきましょう。
糖尿病の急性合併症1:糖尿病ケトアシドーシス
まずひとつ目の急性合併症が糖尿病ケトアシドーシスです。
糖尿病ケトアシドーシスは高血糖をきたす急性の合併症で、放っておくと死に至ることもある重篤な合併症です。糖尿病ケトアシドーシスについて知り、早期の対応や予防が行えるようにしましょう。
糖尿病ケトアシドーシスとは
糖尿病ケトアシドーシスは、急激な高血糖を引き起こして昏睡状態となり、放っておくと死に至る緊急の対応を要する合併症です。血糖値が250mg/dl以上まで上昇し、比較的若い人が発症しやすい急性合併症です。
インスリンが極端に不足することや、インスリン拮抗ホルモン(血糖値を上げるホルモン)の上昇によって糖尿病ケトアシドーシスを発症します。
糖尿病ケトアシドーシスはインスリン注射が必須な1型糖尿病患者でよく見られます。また、2型糖尿病患者が、清涼飲料水を多量に飲むこと(ペットボトル症候群)によっても起こります。
そのほか、風邪などで食欲がないときに自己判断でインスリンの量を減らして高血糖となり、ケトアシドーシスを起こすこともあります。

図1 糖尿病ケトアシドーシスの機序
糖尿病ケトアシドーシスの症状
糖尿病ケトアシドーシスではブドウ糖が尿の中に多量に排泄されることによって体液や電解質が失われて脱水状態となります。高血糖、ケトアシドーシス、脱水から次のような身体の症状が見られます。
- 喉の渇き
- 水分をたくさん飲む
- 尿がたくさん出る
- 全身のだるさ
さらに悪化すると、以下の症状が見られるようになります。
- 腹痛
- 吐き気
- 嘔吐
- 低血圧
- 早く深い呼吸
- 頻脈
- 果物の香りのような息
- 意識障害
- 昏睡
重篤な合併症として脳浮腫があり、死亡原因の三分の二を占めると言われています。
糖尿病ケトアシドーシスの治療
糖尿病ケトアシドーシスは、早急な治療が必要な急性合併症です。
いつもと違う、何かおかしいと思ったらすぐに医療機関へ受診するようにしましょう。昏睡状態となった場合、患者自身で医療機関に連絡ができなくなります。また、家族や周囲の人にも、急性合併症について理解してもらい、いざというときには医療機関へ速やかに連絡してもらえるようにしておくことも大切です。
医療機関での治療は、脱水に対して輸液で水分と電解質の補充、インスリンの投与が主に行われます。
糖尿病ケトアシドーシスの予防:高血糖を避けよう
糖尿病ケトアシドーシスを起こさないためには、高血糖を予防することが重要です。
清涼飲料水を一気に多量に飲むことや血糖の上がりやすい糖質を多く含む食べ物を一気に摂ることは避けましょう。
また、食事のリズムの乱れから高血糖になることもあります。空腹の時間が長くならないように1日の食事量を4~6回に分けてとるなどして、急激な高血糖を起こさないように気をつけましょう。
シックデイと糖尿病ケトアシドーシスの関係
糖尿病ケトアシドーシスは、シックデイの場合に発症することも少なくありません。シックデイと糖尿病ケトアシドーシスの関係についてもみていきましょう。
シックデイとは
⾵邪などで⾷欲が低下して血糖値が乱れやすく、血糖値をうまくコントロールできない状態のことをシックデイと呼ばれます。
シックデイを起こしている場合、ストレスホルモンが分泌されやすくなります。ストレスホルモンは、実はインスリンの働きを弱める働きがあります。インスリンの働きが弱まることで、高血糖を引き起こしやすくなるのです。
シックデイでは高血糖を起こしやすい
よって、シックデイの場合は高血糖を起こしやすいということを覚えておきましょう。
シックデイ時に「食事がとれなかったからインスリン注射はいらないだろう」と自己判断によってインスリン注射を行わないと、急性の高血糖が起こり、糖尿病ケトアシドーシスとなることがあります。
決して自己判断でインスリン注射の中止や減量などはせず、シックデイ時のインスリン注射のルールを主治医に確認するようにしましょう。
参考文献:糖尿病情報センター

糖尿病の急性合併症2:高浸透圧高血糖症候群
続いては急性合併症の2つ目として高浸透圧高血糖症候群についてみていきましょう。
高浸透圧高血糖症候群は、高血糖をきたす糖尿病の急性合併症のひとつです。糖尿病ケトアシドーシスと比べると発症はゆっくりで昏睡になることも少ないですが、高度の脱水をきたすため、医療機関への速やかな搬送が必要です。
高浸透圧高血糖症候群についての知識を得て、症状が現れた時に主治医への連絡が取れるようにしておきましょう。
高浸透圧高血糖症候群とは
高浸透圧高血糖症候群の具体的な症状としては、血糖値が600 mg/dLを超える著しい高血糖となり、体内の水分が奪われて高度の脱水がみられます。
脱水を起こすことで、液中のブドウ糖濃度が高くなります。さらに、尿量が減ることで尿から排出されるブドウ糖量が減り、さらに血糖値が上昇します。血糖値が高くなることで血液の浸透圧が高くなり、さらに脱水が進み、症状が悪化します。
高浸透圧高血糖症候群は2型糖尿病の高齢者に多く、肺炎などの感染症や嘔吐・下痢などで脱水状態のとき、手術を受けた際にストレスがかったとき、高カロリー輸液の点滴を受けたとき、利尿薬やステロイド薬を使用したとき、脳梗塞やバセドウ病などの病気がきっかけで高血糖を起こした際に急性合併症として発症します。
急激に発症する糖尿病ケトアシドーシスに比べて、高浸透圧高血糖症候群は数日単位でゆっくりと発症します。
高齢者は喉の渇きなどの脱水症状の自覚症状に乏しく、病状が進んだ昏睡状態で発見されることもあります。特に高齢の2型糖尿病の持病がある人が注意したい急性合併症のひとつと言えます。
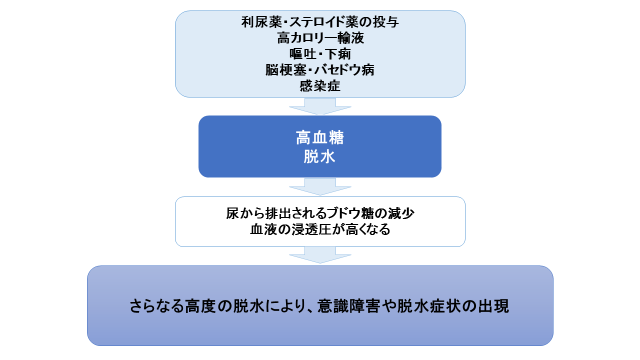
図2 高浸透圧高血糖症候群の機序
高浸透圧高血糖症候群の症状
急性合併症として高浸透圧高血糖症候群を起こした際の具体的な症状についてみていきましょう。
高浸透圧高血糖症候群では、さまざまな程度の意識障害と脱水による症状がみられます。ただし、高浸透圧高血糖症候群による意識障害では、昏睡状態になることは多くはありません。
- さまざまな程度の意識障害
- 喉の渇き
- 多尿
- 体重減少
- 身体のだるさ
さらに高浸透圧高血糖症候群の合併症として、脳浮腫や臓器へ負担がかかり消化管出血・腎不全や、血栓ができて脳血管障害・肺動脈血栓症などがみられることもあります。
高浸透圧高血糖症候群の治療
高浸透圧血糖症候群の症状が見られた場合、速やかに医療機関を受診するようにしましょう。輸液によって、水分と電解質の補充と、インスリンの投与が行われます。
高浸透圧高血糖症候群の予防
感染症などの病気にかかったとき、ストレスのかかる状態のとき、いつもと違う特別な薬を投与するときなどは高血糖になりやすいので注意が必要です。
また、高齢者に多い急性合併症であり、高齢者自身が高浸透圧高血糖症候群の発症に気が付かない場合も少なくありません。周囲の人が異変や症状に気づいた場合は、速やかに医療機関へ受診させるようにすることも大切です。
| 糖尿病ケトアシドーシス | 高浸透圧高血糖症候群 | |
|---|---|---|
| 糖尿病のタイプ | 1型糖尿病に多い | 2型糖尿病に多い |
| 発症の多い年代 | 若い年代 | 高齢者 |
| 血糖値 | 250mg/dl以上 | 600mg/dl以上 |
| 症状の出方 | 1~2日の急速な症状 | 数日かけてゆっくり |
| 初期症状 | 口渇、多飲、全身倦怠感、吐き気、嘔吐、腹痛 | 目立った症状はなし |
| 症状 | ケトアシドーシス、脱水、昏睡 | 高度の脱水、多様な意識障害 |
糖尿病ケトアシドーシスと高浸透圧高血糖症候群の比較

糖尿病の急性合併症3:感染症
糖尿病の3つ目の急性合併症は、感染症です。
糖尿病があると感染症にかかりやすく、更に感染症が治りにくくなります。症状に気づかずに治療が遅れると悪化することもあるので注意が必要です。まずは糖尿病患者がかかりやすい具体的な感染症についてみていきましょう。
糖尿病でみられる感染症と症状
糖尿病では次のような感染症にかかりやすくなります。
呼吸器感染症
風邪・インフルエンザ気管支炎・肺炎・肺結核など
主に咳・鼻水・喉の痛み・くしゃみといった風邪のような症状がみられ、感染症が重症になるほど症状が重くなります。さらに胸痛や呼吸困難、結核で症状が進行すると、喀血(血を吐く)がみられる場合もあります。
尿路感染症
膀胱炎・腎盂腎炎
女性に多くみられ、排尿痛、頻尿、残尿感、尿の濁りなどがみられます。膀胱炎から腎盂腎炎と進行していき、腎盂腎炎になると腰痛や発熱も認められます。
口腔内感染症
虫歯・歯周病
虫歯は痛みがみられます。歯周病は歯茎の腫れや出血、口臭などがみられます。歯周病が進行すると歯槽骨(歯の根っこの骨)が溶けることで歯のぐらつきがみられ、歯が抜け落ちてしまうこともあります。
皮膚感染症
爪白癬・水虫・おでき・口内炎・毛嚢炎・カンジダ症
全身に白癬やカンジダ症などが起こります。水虫が潰瘍となり、ひどくなると壊疽の原因となることもあります。
その他の感染症
胆のう炎
胆石がある人がなりやすく上腹部の痛み、黄疸、発熱といった症状がみられます。
糖尿病患者が感染症になりやすい原因
糖尿病患者は、高血糖により身体に入ってきたウイルスや細菌を退治する白血球の働きが低下します。さらに、一度感染した病原体が、再び身体へと入らないように防ぐ免疫の働きも弱くなり、感染しやすい状態となるのです。
また、一度感染すると、高血糖で血流が悪くなっているので、感染部に酸素や栄養、白血球が行き届かずに回復しにくく、悪化しやすくなります。
糖尿病の三大合併症のひとつである神経障害を合併している場合は、痛みに気付かないことで病状が進行してしまうことも珍しくありません。
感染症の治療
感染症を放っておくと、悪化して重症化することもあります。感染部位や病原体によっては命に危険が及ぶこともあります。
病気のときは血糖コントロールが不良となりやすく、薬やインスリンの調整が必要なこともあります。体調がおかしいなと思ったら早めに医療機関を受診しましょう。
医療機関での治療は、感染症の原因となる菌を特定し、抗菌薬の投与や症状に対しての対症療法が行われます。
特に糖尿病は、細菌やウイルスに対する抵抗力が低下するので、身体を十分に休めて水分やビタミン、おかゆなどの消化吸収の良い食事を摂るようにしましょう。
感染症の予防
血糖コントロールが不良になると感染症にかかりやすくなります。血糖コントロールを良好に維持することが大切です。
そのためには指示エネルギー量を守った栄養バランスの整った食事を取り、身体を普段からよく動かして血流を促し、抵抗力をつけておきましょう。また、外出後の手洗い・うがいの励行も心がけましょう。
参考文献:東京女子医科大学 糖尿病センター資料

まとめ
いかがでしたか。今回は、糖尿病が引き起こす急性合併症について詳しくみていきました。
糖尿病の急性合併症は命に関わる危険が高く、早急に医療機関での治療が必要となります。少しでも体調の変化を感じたら早めに医療機関を受診するようにしましょう。
また、家族や周囲の人にも糖尿病性ケトアシドーシスや高浸透圧高血糖症候群、感染症について知ってもらい、意識障害などがみられたら医療機関へ搬送してもらうように頼み、万が一に備えることも大切です。
糖尿病の持病がある場合、急性合併症を伴う危険性があることをしっかりと理解し備えることが重要ですよ。






 糖尿病患者は熱中症に要注意!熱中症・合併症とその対策まとめ
生涯かかる医療費は?糖尿病にかかる費用について
糖尿病患者は熱中症に要注意!熱中症・合併症とその対策まとめ
生涯かかる医療費は?糖尿病にかかる費用について